扁桃体是全身淋巴系统的一部分,通常被视为防御细菌和其他外来致病因子入侵的“屏障”。如果切掉扁桃体就等于是破坏了“屏障”,从人体的整体和长远健康来看,显然是弊大于利。选择手术的患者多数认为即使是“屏障”,但是扁桃体肿大后会影响呼吸,带来潜在风险,应该切除。如果有一种方法可以使扁桃体消肿,同时使其功能得到最大程度的恢复,患者还会选择“扁桃体切除术”吗?(下面我们来看一起案例)
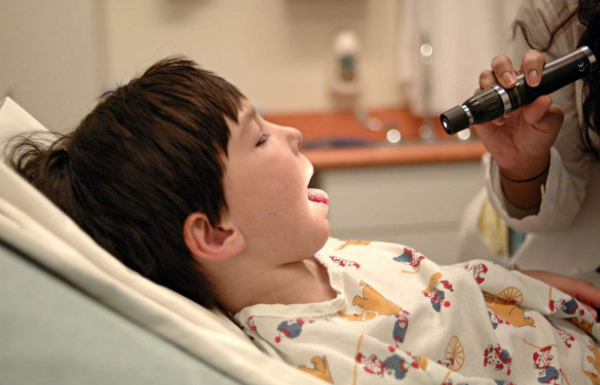
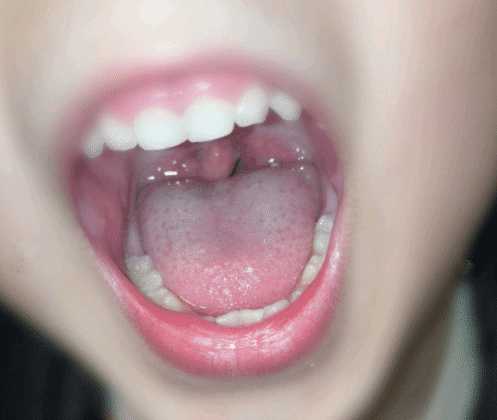
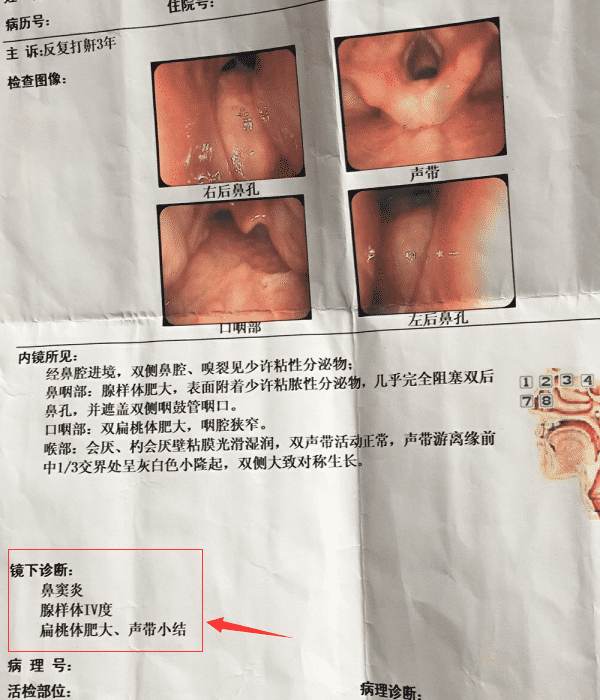
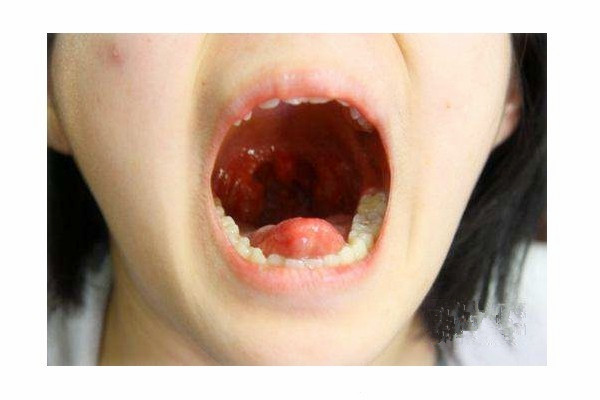
案例:患者刘某,男,12岁。2017年1月13日因全身散在斑丘疹,到医院检查发现咽部色红,双侧扁桃体Ⅲ度肿大,双侧扁桃体紧邻无缝隙。在这之前,已经在多地医院检查过,医生要求采取“扁桃体切除术”,但患儿家长寄希望于古草世家三联疗法保守调理,未接受手术建议。刻下症见:患儿腹部怕冷,平素大便不成形,1天2~3次,全身出汗多,上身尤易出汗,睡时易打鼾,张口呼吸。
经多方讨论得出:此患者扁桃体肿大不属于急性期,病属阴证,可以缓治其本。制定治疗方案时,没有关注皮损,也没有关注扁桃体肿大,而是把重点放在了“患儿腹部怕冷,平素大便不成形,次数偏多”上。处方理中汤加黄连,方药(均为免煎颗粒)如下:生白术30克,党参30克,甘草30克,干姜30克,黄连9克(黄连另开,方便调整剂量)。理中汤日1剂,水100毫升,早晚饭前冲服。黄连9克,日1剂起,遵医嘱按“将息法”渐加量,水100毫升,冲服,根据大便情况调整用药(将息法:是指药物本身治疗作用外一切有助于药物发挥疗效、有助于患者康复的辅助手法,是根据病位、病性、治法、临床表现所采取的一系列方法)。
2017年1月17日为加强治疗久泻症状,改用乌梅汤,方药如下:党参6克,干姜10克,附子6克,黄连16克,细辛3克,黄柏6克,肉桂6克,乌梅30克,当归4克,川椒4克。1剂起,遵医嘱按“将息法”渐加量,早晚饭前服。
2017年1月19日,乌梅汤服至1日3剂,继续加量,每日增服1剂。同时为增强调理中焦之力,干姜、炒白术加量,方药如下:干姜30克,炒白术30克。日1剂起,每日增服1剂,两方均为早午饭前服。
2017年1月19日因过春节出院,当时扁桃体肿大和皮损已经有明显的好转,出院带药乌梅汤加干姜、白术,每日三剂起,逐渐加量,服至春节停药。
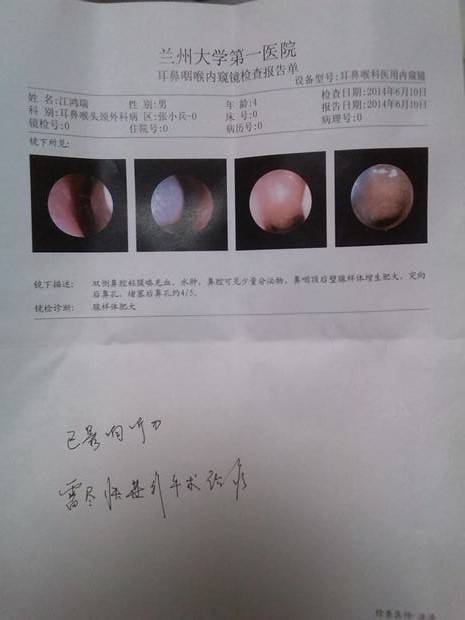
2017年2月6日第二次住院,大便略成形,1天2次,夜间鼾声变小,张口呼吸症状明显减轻。左侧扁桃体Ⅱ度肿大,右侧扁桃体Ⅲ度肿大,双侧扁桃体中间缝隙增宽。因乌梅汤味道差患者服用困难,改换连理汤:黄连12克,其余各30 克,日1剂起,根据大便情况调整用药,早晚饭前服。
2017年2月16日出院,服药期间因四肢发凉加四逆汤,每味药各30克,待手脚变热后减量服用。针对患者大便的情况,治疗后期将生白术改为等量炒白术。出院带理中汤,方药:炒白术30克,党参30克,甘草30克,干姜30克。40剂,日1剂起,根据大便情况调整用药。出院时患者精神、食欲、睡眠均良好,出院前大便1天1次,成形,小便正常。全身温热,微汗,基本无打鼾及张口呼吸等症状。全身皮损逐渐变薄、变淡,部分消退。咽部淡红,左侧扁桃体Ⅰ度肿大,右侧扁桃体Ⅱ度肿大,较前缩小明显,双侧扁桃体中间缝隙逐渐增宽,咽后壁散见滤泡,咽部已无分泌物。后期随访扁桃体肿大和皮损症状都继续稳定好转。

古草世家体系没有考虑皮损和扁桃体肿大,采用“中医治人,人来治病”的治疗思想,针对患者大便的情况予以中医治疗,获得了皮损和扁桃体肿大“不治而愈”的效果。
古草世家体系对于儿童腺样体肥大、扁桃体肥大问题非常重视,在“健康四屏障假说”中就提到了腺样体以及扁桃体。人体健康的第一道屏障是肌表。肌表功能正常体现为外感邪气侵袭肌表时,正气能迅速地表现出发热症状,御邪于表;人体的第二道健康屏障是以腺样体和扁桃体为代表的咽部。扁桃体功能正常体现为受邪之时能迅速地抗邪,对各种入侵的病原作好必要的防御工作,临床表现为咽部的红肿热痛。事实证明,临床运用中医整体辨证思维可以解决“扁桃体肿大”的问题。
 民益网
民益网













评论前必须登录!
注册